Влияние качества родовспоможения на репродуктивное поведение женщин. Психологический аспект.
Причин для того, чтобы не рожать нескольких детей, у женщины может быть множество. И материальная сторона вопроса, и психологические моменты и физические ограничения здоровья…
Но мне хотелось бы уделить внимание такому фактору, как тяжесть родов.
Считается, что родовая боль быстро забывается, а счастье материнства с лихвой перекрывает все тяготы беременности и процесса родов.
Это одновременно и так, и не так.
- Прежде всего, счастье материнства дано испытывать не всем женщинам в силу психологических особенностей и нюансов воспитания, любовь не даётся автоматически в приложение к ребёнку, а возникает постепенно по мере его роста и личностного развития, или не приходит вообще (такое тоже вполне реально и зависит от личной зрелости матери и ее психологического благополучия).
- Рожать ещё раз, даже если первые роды были тяжелыми, травматичными, неприятными из-за воспоминаний о страхе или грубости и неуважительном отношении врачей, что, к сожалению, у нас не редкость, можно только, если ты действительно очень любишь детей (полюбила своего первенца и испытываешь искреннюю радость от общения с ним, несмотря на все тяготы) или из каких-то меркантильных побуждений.
- Бывает ещё рождение без намерения — в результате случайной беременности и нежелания аборта по религиозным, этическим или медицинским соображениям. Но это уже вынужденная ситуация, где женщина мало что решает, выступая до некоторой степени в роли жертвы. Хотя ребёнок в итоге такой беременности может стать очень любимым и счастливым. А может и нет.
Если говорить именно о планировании количества детей, то по моим личным опросам знакомых женщин, фактор тяжести родов стоит далеко не на последнем месте.
Из 20 знакомых примерно половина призналась, что рожать больше не хочет ни за что, поскольку натерпелась в родах, а иногда и во время тяжело проходившей беременности. Чаще всего, это мамы 2 детей, решившиеся таки на второй раз (кто-то в связи со сменой супруга). Но есть немало женщин, которые мне честно признались, что им «и одного раза хватило».
Риск потери ребёнка во время беременности или родов также может останавливать женщину от планирования следующих детей.
Сейчас в России в связи с новыми директивами ВОЗ, основанными на современных исследованиях влияния тактики родоразрешения на здоровье детей, в акушерской практике взят курс на минимизацию применения операции кесарево сечение. Согласно рекомендациям ВОЗ, основанным на всестороннем анализе статистики родов, число операций кесарево сечение не должно превышать 10-15% всех родов.
Согласно официальной статистике в 2016-2017 г.г. в среднем до 25% родов в России (а в отдельных регионах и городах и до 30%) по тем или иным причинам происходило путём кесарева сечения. При этом рост числа операций КС происходил непрерывно начиная с 1990 года. Такая тенденция, конечно, не хороша сама по себе, что вызывало недовольство в Минздраве и соответствующие указания родовспомогательным учреждениям стремиться повышать коэффициент естественных родов. Однако более глубокий анализ ее причин позволяет несколько оправдать такой тренд.
Сегодня, взяв курс на снижение числа операций КС, наше акушерство рискует получить другую проблему — рост количества родовых травм и младенческой смертности, которая также неуклонно снижалась, как росло число кесаревых все эти годы.
Раньше роженица могла договориться с врачом на плановое кесарево сечение без показаний, так сказать по собственному желанию. Сейчас это практически невозможно (только через личные контакты на уровне руководства роддома). На кесарево сечение введён чуть ли не запрет.
Число ПКС резко снизилось: родоразрешать естественным образом стремятся последующие беременности и после первых (и даже вторых) родов с кесаревым, и в случаях слабого здоровья со стороны матери (понижены требования к здоровью сердечно-сосудистой системы, глаз рожениц и других органов), и в случаях поздних токсикозов.
Эта положительная в целом тенденция, направленная на улучшение здоровья детей, как мне видится, приобрела в наших российских реалиях какой-то оголтелый дух. Во главу угла поставили формальное улучшение статистики ЕР, по факту, любой ценой. В итоге многие роды из категории ПКС перешли в категорию ЭКС, когда попытка родить самостоятельно заканчивается срочной операцией, нередко приводящей к проблемам со здоровьем ребёнка.
Бывает и совсем трагический исход. Так, в марте 2017 года во время естественных родов в роддоме #17 в состоянии преэклампсии скончалась 27-летняя женщина. Следствие в ходе медэкспертизы установило, что имелись показания к кесареву сечению (собственно, преэклампсия является однозначным показанием), но была выбрана тактика ЕР и экстракция плода. В итоге не выжили ни мать, ни ребёнок.
К чему я это все здесь упомянула?
Да к тому, что рискованность и болезненность естественных родов зачастую бывает на столько велика, что женщина не желает больше повторять подобный эксперимент. Особенно когда травматичность родов не оправдана.
Например, роженица субтильного телосложения или с отклонением в сторону уменьшения какого-то одного из размеров таза рожает крупного ребёнка. И ее буквально принуждают разорваться на британский флаг, пытаясь вытужить 4-5 килограмм, выдавливают из матери этого несчастного ребёнка или вытягивают его экстрактором. Травмы обеспечены обоим. И боль в самих родах, а также длительное восстановление (иногда с последствиями на всю жизнь) омрачат этой женщине материнство и поставят под вопрос рождение последующих детей. А все ради чего? Кому нужна такая статистика по ЕР любой ценой?
Обезболивание родов у нас тоже не имеет широкого распространения, даже когда есть показания к эпидуральной анестезии, ее не всегда могут поставить просто ввиду ограниченности ресурсов. Родов много, анестезиолог один.
Хорошо, когда естественные роды протекают естественно и по идеальному сценарию: оптимальные размеры плода (особенно его головки) для конкретной роженицы, правильная биомеханика родов, не слишком быстро и не слишком долго и т.д. Тогда они действительно минимально болезненны, максимально безопасны как для матери, так и для младенца, положительны во всех отношениях.
НО, мало какие роды проходят как по маслу, так, как задумано природой. И, да, в большинстве случаев современным женщинам требуется медицинское вмешательство в ходе родов. Но оно должно быть персонализированным, важен индивидуальный подход, как бы сложно это ни было на практике в конвейерных условиях роддомов.
Медицинское вмешательство в роды, когда оно требуется, должно быть грамотным, именно в виде помощи, а не в виде следования определенным сценариям или принятой в конкретном роддоме практике.
Родовая боль у всех женщин разная. Даже у одной женщины в разных родах она тоже разная.
Поэтому стоит скептически относится к теориям типа «нормальные роды — это не больно», «роды это удовольствие, сравнимое с оргазмом» и т.п. Уверения бывалых рожениц, что потуги это уже совсем не больно, во всяком случае по сравнению со схватками, — тоже всего лишь частные ситуации. Бывают и обратные случаи: схватки быстро и не очень больно, а потуги — боль и разрывы.
Раз на раз не приходится. И женщина, родившая один раз не особо болезненно может в других родах испытать всю гамму болевых ощущений как на схватках, так и в потугах.
Поэтому так важен индивидуальный поход к каждым родам и внимание к особенностями развития каждой беременности даже у одной и той же женщины. Иногда ПКС является оправданным выбором даже при отсутствии жизненных показаний со стороны здоровья матери или плода.
Я, пройдя сама через трое родов, считаю, что иногда просто ни к чему поощрять ЕР у женщины, потенциально имеющей высокую степень риска возникновения проблем в ходе родов. Это может привести не только к серьезным и угрожающим жизни травмам, рождению детей с ДЦП, но и даже в случае благополучного исхода, к психологическому стрессу от перенесений боли на всю жизнь, боязни родов, нежеланию больше рожать вообще.
Кесарево сечение тоже имеет последствия в виде сильной боли и длительного периода восстановления, часто мешает налаживанию грудного вскармливания и нормальному уходу за младенцем. А также имеет некоторые не слишком хорошие последствия для здоровья ребёнка.
Но самого этого ужаса переживания страха смерти, который может возникать в ситуации осложнённых естественных родов, когда на ум роженице приходит, что не выживешь либо ты, либо ребёнок, при плановой операции кесарева сечения не возникает. И психологически мать во время КС так не травмируется, страх родов не закрепляется в подсознании и не блокирует желание иметь детей в последствии.
Скорее наоборот, женщинам хочется впоследствии попробовать родить самостоятельно. И очень многие даже именно ради этого опыта «полноценного материнства» решают беременеть и рожать ещё раз.
Эти размышления возникли у меня после моих третьих родов, которые для постороннего наблюдателя совершенно благополучные.
Родила за 3 часа ребёнка 3750гр в ходе ЕР без вмешательств. Разрыв кожи промежности хотя и большой, но аккуратно зашили, внутренних разрывов нет. Ребёнок на 8 баллов. Все хорошо.
Но, при всей этой кажущейся легкости таких вот быстрых естественных родов, они на самом деле были весьма рискованными и очень болезненными. Голова моего третьего малыша оказалась в окружности 37см, что для моего суженного по одной из плоскостей таза было уже, видимо, предельным размером. Поэтому, несмотря на вполне себе вменяемый вес плода, потуги были самой жуткой по ощущениям частью родов.
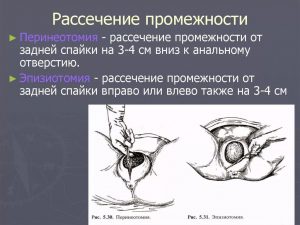
- Первые мои роды имели наиболее распространённый (особенно для первых родов) сценарий: долгие, а в моем случае даже очень долгие — 15 часов, болезненные схватки, которые под конец стали буквально нестерпимыми, нарушения родовой деятельности, стимуляция окситоцина, и в финале практически безболезненные потуги, которые требовали лишь физического труда. Конечно измученный многочасовой пронзительной болью организм уже не очень-то готов был его осуществлять. Схватки стихли. Капали окситоцин. Сделали поверхностную эпизиотомию (не больно). Тужилась я уже вместе с акушеркой и врачом так сказать на последнем издыхании, поддавливали, подталкивали. Но, в целом, все прошло по схеме «роды — это труд». Классика. Ребёнок не большой, 3260гр, головка 34 см.
Никакого сильного негатива от этих родов у меня не осталось. Только понимание, что схватки нужно уметь терпеть, и что терпением надо запастись на долго. А на потуги как-то умудриться сберечь силы.
Моя реабилитация после этих родов заняла около 2 недель. Ребёнку немного досталось, конечно, потом разбирались с небольшой гипоксией.
- Вторые роды были вариантом идеальных естественных родов. Схватки весьма болезненные, но не долгие — 3,5 часа, даже не пришлось терпеть, самые болезненные шли не более 1 часа. Потуги были действительно практически безболезненные, тот самый отдых, про который рассказывают некоторые женщины в своих историях про роды. При этом потуги были хорошо прочувствованные (я прекрасно ощущала движение ребёнка по родовому каналу, рождение головки), контролируемые мной. Можно было продышать собачкой очередную потугу, позволив головке ребёнка повернуться, а акушерке — выполнить необходимые манипуляции. Боли не было даже в момент эпизиотомии — только жжение. Как и при прорезывании головки ребёнка. Ощущения конечно не оргазмические, но вполне себе интересные. Тужится было тяжело именно физически, как большой тяжелый груз тянуть. Головка 36 см ощущалась как футбольный мяч. Вес ребёнка 3600гр. Но, опять же, никакого негатива во впечатлениях, оставленных родами. Все контролируемо, в потугах минимально болезненно.
Реабилитация после этих родов у меня проходила тоже порядка 2 недель. Ребёнок в прекрасном состоянии на 9 баллов. Воспоминания о родах радостные и приятные. Ещё и погода была чудесная, все цвело за окнами!
- А вот третьи роды, проходившие практически по сценарию вторых с недолгим периодом схваток и быстрым раскрытием, завершились со стороны моих ощущений, совсем иначе. Период потуг причинил мне ужасную боль, породил страх от ощущения бесконтрольности происходящего и страх смерти. Мне казалось, что нормально закончится такое не может.
Травмы промежности болят до сих пор уже более двух месяцев, хотя внешний разрыв кожи давно зажил, и внутренних разрывов к счастью, благодаря высокому профессионализму акушерки, не было. Болит копчик, как после падения на него, болит лобковый симфиз в результате резкого растяжения и надрыва связок (во время беременности симфмзмта не было, травма возникла именно в ходе родов).
Скорость этих родов была слишком высокой, а размеры головы плода слишком для меня большими. В итоге потужной период превратился в одну сплошную неконтролируемую потугу, когда в течение 15 минут меня буквально разрывал изнутри безостановочно движущийся вниз ребёнок.
Никаких конкретных потуг, когда нужно было приложить усилия по его выталкиванию, не было. Наоборот у меня был как будто задеревеневший непрерывно давящий живот, не поддававшийся моему контролю, сдавленное дыхание, поскольку диафрагма находилась в постоянно напряженном состоянии, я как бы хватала воздух короткими рывками и также его выдыхала, жуткая непрекращающаяся ни на секунду боль в промежности, особенно в области прямой кишки, и как будто спазм всего тела от этой боли, даже пошевелиться было сложно, чтобы перевернуться с боку на спину, когда потребовалось. Это как процесс появления на свет Чужого из тела земного человека в фильмах ужасов.
Если бы ребёнок был маленький, то он бы пулей выскочил из меня. И боли бы такой не было. И не случилось бы повреждение лобкового симфиза. И подобные быстрые роды можно было бы даже, наверное, рассматривать как благодать при условии хорошей акушерки. «Пришла и не заметила, как родила».
Но в моем случае, наверное, такой размер головы плода и предыдущий опыт скоростных родов с раскрытием за 3 часа потенциально могли быть показанием к ПКС. Тем более, что беременности мои все протекали с осложнениями в виде гестоза, а по одному из параметров при наружной пельвиметрии у меня узковатый таз.
Я честно скажу, что была бы рада кесареву сечению в последних родах. Пережить такое ещё раз я точно больше не хочу. Абсолютная бесконтрольность процесса с моей стороны, животный страх и жуткая боль. И самое главное — вероятность получить ребёнка-инвалида в таких вот родах, как мои третьи, чрезвычайно высока.
И если после первых двух родов на вопрос: «готова ли я повторить этот опыт и рожать ещё?», я уверенно отвечала: «да!» на искреннем позитиве, то после третих родов я отвечаю: «нет!». И абсолютно понимаю тех женщин, которые предлагают мужу, если ему ещё хочется иметь детей, родить их самому.
В качестве вывода:
- для улучшения ситуации с рождаемостью важно обеспечение психологически благополучных для женщины родов. Это и хорошее обезболивание при необходимости (не обязательно только по сугубо медицинским показаниям), и участливое и внимательное отношение медицинского персонала к роженице, и адекватное родовспоможение не в угоду медицинской статистике, а в интересах прежде всего пациентов.
- кажется небезосновательным предположение, что количество ПКС должно увеличиваться (учитывая современные репродуктивные технологии, позволяющие беременеть и вынашивать женщинам с плохим здоровьем), а число ЭКС уменьшаться. И именно за счёт снижения второго показателя будет улучшаться общая статистика по кесарева сечениям в России, а также по родовым травмам, риск которых в случае ЭКС выше, чем при плановых операциях.
- для повышения уровня здоровья новорожденных при принятии решения о проведении естественных родов независимо от отсутствия явных к этому препятствий со стороны здоровья матери и плода выглядит целесообразным непосредственно перед родами проводить УЗИ диагностику размеров плода, уточнять его положение в матке, соответствие его размеров и размеров таза матери, при необходимости, на сроке близком к ПДР, выполнять аппаратную пельвиометрию (МРТ или более вредный, но и более доступный Рентген). Наружные измерения таза беременной дают слишком большую погрешность в предположениях относительно анатомически узкого таза (1). Рутинная пельвиомтерия признана по результатам оценки клинических данных не эффективной. Однако, улучшение качества ведения беременности и диагностики вероятных осложнений в родах в каждом конкретном случае может требовать проведения такого исследования.
- если у конкретной женщины имеется вероятность слабой родовой деятельности или осложнений в родах (при наличии сопутствующих патологий, гестоза, признаков анатомически узкого таза, опыта предыдущих родов) — имеет смысл проверить дополнительный фактор риска ЕР — соответствие размеров плода тазу матери. Важным моментом является именно соответствие размеров головки плода размерам таза матери, а не его абсолютные габариты (крупный/некрупный плод).
(1) Шмедык Н.Ю. Автореферат диссертации по медицине на тему Магнитно-резонансная пельвиметрия в диагностике анатомически и клинически узкого таза. СПб, 2015